Pour mieux comprendre le syndrome de l’intestin irritable
Saviez-vous que 13 à 20% des Canadiens (environ 4,5 à 7 millions de personnes) vivent avec le syndrome de l’intestin irritable?
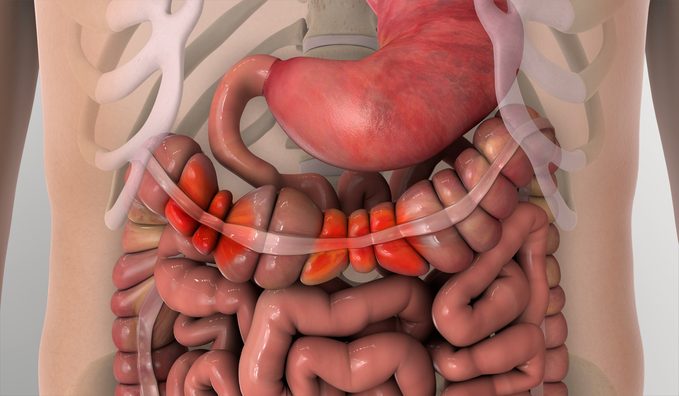
Le syndrome de l’intestin irritable, c’est quoi?
Pour mieux comprendre le syndrome de l’intestin irritable (SII), il est utile de comparer son processus à celui d’une digestion normale. Lorsque les aliments partiellement digérés arrivent dans l’estomac, ils sont généralement expulsés dans les intestins par une douce alternance de mouvements de contraction et de relaxation des muscles de la paroi intestinale; c’est ce qu’on appelle le péristaltisme.
Lorsque l’on a le syndrome de l’intestin irritable, les muscles du côlon (une partie du gros intestin) deviennent spasmodiques, se contractant trop souvent et violemment (causant de la diarrhée) ou insuffisamment et faiblement (causant de la constipation). C’est notamment ce qui explique son ancienne appellation; le syndrome du côlon irritable.
Cette affection peut se manifester dès l’enfance, puis elle peut disparaître et revenir épisodiquement au cours de la vie. Si on ne guérit pas du syndrome de l’intestin irritable, on peut en revanche le traiter.
Personnes à risque
Les épisodes de diarrhée et de constipation alternés qui sont associés au syndrome de l’intestin irritable apparaissent habituellement à la fin de l’adolescence ou au début de la vingtaine, essentiellement chez les femmes.
«C’est à la puberté, avec les changements hormonaux, que le syndrome de l’intestin irritable se manifeste. Les femmes en périménopause replongent parfois dans leurs symptômes après une pause de 10 à 15 ans», explique Andréanne Martin. «Ne serait-ce que dans un cycle menstruel, il y a des moments où les femmes auront plus des selles molles ou de la constipation. Les hormones ont un lien direct avec la santé intestinale», précise-t-elle.
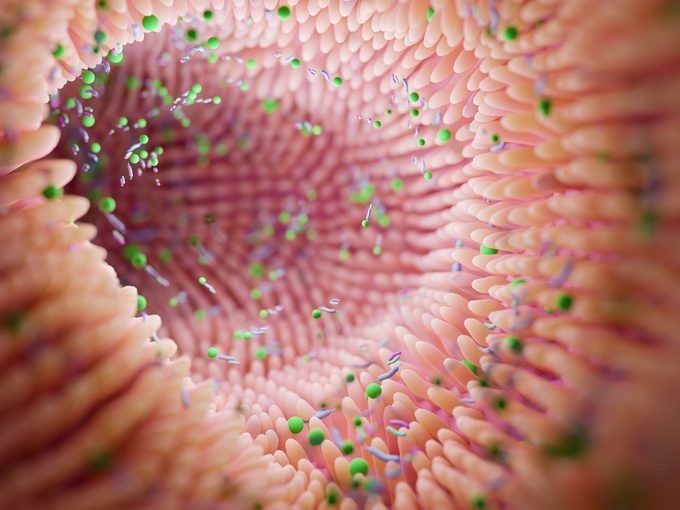
Causes
Le syndrome de l’intestin irritable est multifactoriel. Lorsqu’il y a une altération du microbiote les problèmes intestinaux, comme le syndrome de l’intestin irritable, ne sont pas rares.
Cela s’explique par la communication bidirectionnelle entre le cerveau et l’intestin. Il s’agit d’une hypersensibilité viscérale. Une partie de la population a donc davantage de symptômes digestifs sous l’effet du stress que d’autres. «Pour l’instant, nous sommes incapables d’expliquer pourquoi. Il semblerait que les terminaisons nerveuses de certaines personnes soient simplement plus sensibles au niveau de l’intestin», note Andréanne Martin, diététiste-nutritionniste spécialisée dans le microbiote et les maladies intestinales. Autrement dit, les personnes souffrant de SII font l’expérience de cette réponse intestinale au stress, mais de manière excessive.
«Ce qui est intéressant, c’est que la littérature scientifique ne s’entend pas pour dire si cette perturbation du microbiote est la cause ou alors la conséquence de la maladie», ajoute la diététiste-nutrionniste.
Outre les problèmes hormonaux, les facteurs de stress et un déséquilibre chimique dans le cerveau, chez certaines personnes, les crises semblent être déclenchées par des aliments précis.
L’abus d’antibiotiques pourrait également être en cause, de même qu’une infection bactérienne, virale ou parasitaire.

Dépister le SII avec JONA
Le nouvel outil JONA permet de faire des analyses personnalisées en ciblant les groupes d’aliments qui perturbent le microbiote. «Chaque allégation sera ensuite justifiée par une étude à l’appui, qui permettra au patient de pousser ses recherches s’il le désire», ajoute Andréanne Martin.
«Si certains tests et outils sont très généraux, d’autres sont très spécifiques, voire trop! On termine la lecture du rapport avec une liste d’aliments à intégrer et à éviter, mais lorsque l’on questionne les compagnies sur le pourquoi du comment, ils répondent que ce sont des algorithmes qui créent ces listes d’aliments…», déplore l’experte.
Elle cerne d’ailleurs trois profils types de personnes qui voudraient essayer le nouvel outil JONA:
- les gens qui souffrent du syndrome de l’intestin irritable ou qui souffrent d’une problématique digestive et qui veulent aller plus vite dans leur suivi nutritionnel.
- Les gens axés sur la santé préventive qui veulent en savoir davantage sur leur santé digestive. Qui habite dans mon intestin? Quelles sont mes réactions inflammatoires? Qu’est-ce que je peux faire pour optimiser ce que je fais déjà?
- Puis, une catégorie de gens qui souffrent de problèmes inflammatoires en général (polyarthrite rhumatoïde, douleur articulaire, eczéma, fibromyalgie, maladie auto-immune, etc.) dans lesquels on sait que le microbiote est un des facteurs clés.
Il est conseillé de ne pas faire l’analyse après une période de prise d’antibiotiques ou après le temps des fêtes, par exemple, car nos habitudes alimentaires sont alors différentes.
«L’outil JONA n’est pas un test diagnostique, mais bien un test de pronostic, rappelle Andréanne Martin. Puisqu’on l’utilise davantage en mode prévention, le patient n’a pas besoin de prescription. SI JONA n’est pas couvert par la RAMQ pour l’instant, les tests sont plutôt accessibles (environ 100$)».

Traitements du SII
Il ne faut pas oublier que le diagnostic du syndrome de l’intestin irritable en est un d’exclusion qui fonctionne avec les critères de Rome, des critères standardisés basés sur les symptômes du patient. La personne doit avoir eu des douleurs abdominales au moins une journée par semaine au cours des trois derniers mois, avec une douleur associée à un changement de fréquence des selles ainsi qu’une douleur associée à un changement de leur consistance.
Une fois les affections intestinales plus graves exclues, le programme de traitement dépendra des principaux symptômes: diarrhée, constipation, douleur abdominale et ballonnements.
Si votre syndrome est léger (c’est le cas des deux tiers des patients), le médecin vous conseillera probablement de commencer par des approches non médicamenteuses: changement dans l’alimentation, techniques de gestion du stress, exercice, etc. Si elles ne parviennent pas à vous soulager, on vous recommandera alors des médicaments.
De nombreuses personnes se sentent mieux simplement en changeant leur alimentation. Il pourrait être utile de tenir un journal afin de dégager des liens éventuels entre vos symptômes et ce que vous mangez. Notez ce que vous consommez et les aliments qui déclenchent un symptôme en particulier.
Consignez également la nature de la douleur et le point exact où elle se manifeste, la fréquence et la consistance des selles, les céphalées, les médicaments et les suppléments que vous prenez. Toutes ces indications seront précieuses pour le médecin.

Changements dans l’alimentation
«Il faut travailler sur la répartition de trois grosses molécules dans l’alimentation: les protéines, les sucres et les gras. Le fait de diminuer tout ce qui est friture, charcuterie, repas riche en matières grasses, plats à base de beurre et de crème aidera à rétablir la vitesse de digestion», explique Andréanne Martin.
En effet, chez certaines personnes le gras ralentit la digestion de sorte que les sucres consommés restent en contact beaucoup plus longtemps avec les bactéries de l’intestin, créant de la fermentation. Celle-ci produit de l’air et donc des gaz, du ballonnement et de la constipation. Chez d’autres personnes, le gras aura plutôt un effet laxatif. Les selles auront même tendance à flotter dans la cuvette.
«Pour ce qui est des sucres, il faut diminuer sa consommation de sucres raffinés, de sucres à absorption très rapide, et tout ce qui contient du fructose ou du glucose-fructose, qui exacerbera plutôt les symptômes intestinaux. Il faut miser sur des sucres à absorption plus lente comme des sucres plus complexes et davantage fibreux», conseille Andréanne Martin.
Il faut aussi boire beaucoup d’eau, de préférence en dehors des repas et éviter les irritants potentiels que sont l’alcool et la caféine.
En absorbant l’eau des intestins, les fibres ramollissent les selles et en facilitent l’expulsion. Les fibres insolubles augmentent le volume des selles, diminuant ainsi les risques de spasmes et facilitant l’élimination.
En revanche, les céréales complètes et les aliments qui renferment des fibres peuvent être problématiques dans le cas du SII accompagné de diarrhée chronique.
Andréanne Martin précise qu’il n’y a pas beaucoup de recommandations générales puisque chaque conseil doit être individuel et personnalisé selon le patient. «Si chez certaines personnes le lactose sera le grand coupable, pour le voisin, ce sera peut-être le blé ou encore les aliments acides ou les succédanés du sucre (sorbitol, lactitol, mannitol, maltitol). Penser qu’il faille couper le gluten et les produits laitiers est une généralisation qui ne s’applique pas à tous. Une personne avec une perméabilité de l’intestin pourrait réagir au gluten et aux produits laitiers. Mais, quelqu’un qui n’en a pas, ce ne sont peut-être pas les produits laitiers en soi, mais le lactose qui pose un problème. Est-ce le gluten ou le blé qu’il faut pointer du doigt?», questionne-t-elle.
Cela étant dit, la capsaïcine, substance contenue dans le piment, est connue pour favoriser les spasmes du gros intestin. Éviter les aliments susceptibles de provoquer des flatulences, comme le chou, les pois, les lentilles ou le brocoli, est aussi un conseil d’ordre général.
La prise d’un supplément quotidien de probiotiques peut soulager de façon naturelle et diminuer les flatulences, ballonnements et malaises abdominaux, des symptômes couramment associés au SII. «Il s’agit toutefois de la 3e ligne de traitement. Il faut commencer par suivre les recommandations générales, les individualiser au niveau de la nutrition, puis ensuite travailler la qualité de la flore avec le bon probiotique», précise Andréanne Martin.

Changements dans le mode de vie
L’activité physique est un des nerfs de la guerre! Rester actif fera en sorte que la gaine abdominale sera meilleure, de sorte que les contractions normales facilitent le passage du bol alimentaire, en diminuant la constipation et les flatulences douloureuses. La Fondation canadienne de la Santé digestive recommande 20 à 30 minutes d’exercice au moins trois fois par semaine.
Approches alternatives
Certains remèdes maison atténuent les symptômes du SII comme la menthe poivrée en gélule ou en tisane. Toutes les tisanes moindrement relaxantes comme la camomille donnent de beaux résultats.
Le SII n’est pas une maladie inflammatoire de l’intestin (MII)
Le SII n’est pas une MII. Bien que les deux maladies aient certains symptômes en commun, la première est plus courante, plus bénigne et n’implique aucune inflammation ou altération du tube digestif.
Il ne faut pas confondre le SII avec les maladies inflammatoires de l’intestin chez lesquelles la génétique et l’hérédité entrent en ligne de compte. «Il y a beaucoup d’éléments inflammatoires dans le SII, mais ils sont davantage sensoriels. La mobilité de l’intestin est modifiée par les «mauvaises» bactéries, ce qui amène un peu d’inflammation, mais pas suffisamment pour être considérée comme une maladie inflammatoire de l’intestin», précise Andréanne Martin.
Inscrivez-vous à notre infolettre pour recevoir de l’information fiable sur la santé! Et suivez-nous sur Facebook et Instagram!







